脑动脉壁的局限性囊性扩张。病因多为先天性畸形,其次是感染和动脉硬化。发病的高峰年龄在50~54岁,男女比例女性略高。动脉瘤的位置以颈内动脉颅内段居多,其次为大脑前动脉和大脑中动脉,大脑后动脉较少见。
脑动脉瘤_脑动脉瘤 -简介
脑动脉瘤
脑动脉瘤brain,aneurysmsof
自发性蛛网膜下腔出血多为首发症状,约占80%~90%。常在劳累或激动时突然头痛、恶心、呕吐、颈项强直或部分意识障碍,经腰穿可见脑脊液为血性。因出血量的多少和动脉瘤位置的不同,可有特定性神经体征,如颈内动脉-后交通动脉瘤出血,可有同侧的动眼神经麻痹(眼睑下垂、眼球运动受限、瞳孔散大);若出血量多形成巨大血肿,病人短时间内可以死亡。
发病典型者,临床诊断不难,经CT扫描可定侧,血管造影即可确诊。在检查中应积极稳妥,病情较轻者应早期造影。
多在第二次血管瘤破裂之前行动脉瘤颈夹闭手术。手术死亡率已下降到5%或0的水平。病情危重者多行保守治疗,预后差。
脑动脉瘤_脑动脉瘤 -主要症状
脑动脉瘤
1、压迫症状:部分中大型动脉瘤有相应的压迫症状:局限性头痛、眼痛、视力减退、恶心、颈部僵痛和眩晕,最常见的病侧眼睑下垂(眼皮睁不开)、眼球活动(外展)受限,少部分(大或者巨大型)患者有癫痫、感觉减退、轻偏瘫、失语等表现。
2、出血症状:动脉瘤破裂后多数表现为蛛网膜下腔出血(SAH)症状,如:剧烈头痛、恶心呕吐、脑膜刺激征、抽搐等,之后可发展意识障碍、昏迷、偏瘫等。部分患者可突然昏倒、深昏迷、迅速出现呼吸衰竭,甚至于几十分钟内死亡。其死亡率高达30~40%。
脑动脉瘤_脑动脉瘤 -疾病病因
原因一
动脉壁先天缺陷学说认为,颅内Willis环的动脉分叉处的动脉壁先天性平滑肌层缺乏。动脉壁后天性退变学说则认为,颅内动脉粥样硬化和高血压.使动脉内弹力板发生破坏,渐渐膨出形成囊性动脉瘤。
原因二
此外,身体的感染病灶如细菌性心内膜炎、肺部感染等,感染性栓子脱落,侵蚀脑动脉壁而形成感染性动脉瘤;头部外伤也可导致动脉瘤形成。但临床均少见。
脑动脉瘤是脑内动脉血管壁的局部存在特别薄弱的区域,在长期血流冲击下,逐渐向外膨胀,形成像小气球样的血管瘤。局部的血流压力越大,动脉瘤发生破裂的危险越高。当发生破裂时,血液进入周围组织。有时候,动脉瘤虽然没有破裂,但因为体积的增大,可以压迫附近的神经,从而造成相应的症状。右图是血管造影中的动脉瘤图像。
导致原因
高血压或脑内动脉硬化?
脑血栓形成?
某些类型的感染(也叫做细菌性动脉瘤)?
头部的创伤?
遗传?
吸毒如可卡因
脑动脉瘤_脑动脉瘤 -病理生理
脑动脉瘤
组织学检查发现动脉瘤壁仅存一层内膜,缺乏中层平滑肌组织,弹性纤维断裂或消失。瘤壁内有炎性细胞浸润。电镜下可见瘤壁弹力板消失。巨大动脉瘤内常有血栓形成,甚至钙化,直栓分层呈”洋葱”状。动脉瘤为囊性,呈球形或浆果状。外观紫红色,瘤壁极薄,术中可见瘤内的血流旋涡。瘤顶部更为薄弱,98%的动脉瘤出血位于瘤顶。破裂的动脉瘤周围被血肿包裹,瘤顶破口处与周围组织粘连。
依动脉瘤位置将其分为:
①颈内动脉系统动脉瘤
约占颅内动脉瘤的90%,包括颈内动脉-后交通动脉瘤,前动脉-前交通动脉瘤,中动脉动脉瘤;
②椎基底动脉系统动脉瘤
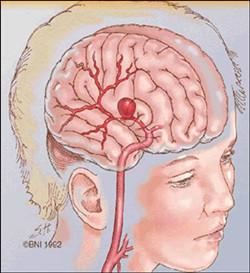
约占颅内动脉瘤的10%,包括椎动脉瘤、基底动脉瘤和大脑后动脉瘤。动脉瘤直径小于0.5cm属于小型,直径在0.6―1,5cm为一般型,直径在1.6―2.5cm属大型,直径大于2.5cm的为巨大型。直径小的动脉瘤出血机会较多。颅内多发性动脉瘤约占20%,以两个者多见,亦有三个以上的动脉瘤。
脑动脉瘤_脑动脉瘤 -临床表现
表现1
动脉瘤破裂出血症状中、小型动脉瘤未破裂出血,临床可无任何症状。动脉瘤一旦破裂出血,临床表现为严重的蛛网膜下腔出血,发病急剧,病人剧烈头痛,形容如“头要炸开”。频繁呕吐,大汗淋漓,体温可升高;颈强直,克氏征阳性。也可能出现意识障碍,甚至昏迷。部分病人出血前有劳累,情绪激动等诱因,也有的无明显诱因或在睡眠中发病。约1/3的病人,动脉瘤破裂后因未及时诊治而死亡。多数动脉瘤破口会被凝血封闭而出血停止,病情逐渐稳定。随着动脉瘤破口周围血块溶解,动脉瘤可能再次破溃出血。二次出血多发生在第一次出血后2周内。部分病人出血可经视神经鞘侵入玻璃体引起视力障碍。蛛网膜下腔出血后,红细胞破坏产生5-羟色胺、儿茶酚胺等多种血管活性物质作用于脑血管,发生血管痉挛,发生率为21%一62%,多发生在出血后的3―15天。局部血管痉挛只发生在动脉瘤附近,病人症状不明显,只在脑血管造影上显示。广泛脑血管痉挛,会导致脑梗死发生,病人意识障碍、偏瘫,甚至死亡。
表现2
局灶症状取决于动脉瘤的部位、毗邻解剖结构及动脉瘤大小。动眼神经麻痹常见于颈内动脉-后交通动脉瘤和大脑后动脉的动脉瘤,表现为单侧眼睑下垂、瞳孔散大,内收、上、下视不能,直、间接光反应消失。有时局灶症状出现在蛛网膜下腔出血之前,被视为动脉瘤出血的前兆症状,如轻微偏头痛、眼眶痛,继之出现动眼神经麻痹,此时应警惕随之而来的蛛网膜下腔出血。大脑中动脉的动脉瘤出血如形成血肿;或其他部位动脉瘤出血后,脑血管痉挛脑梗死,病人可出现偏瘫,运动性或感觉性失语。巨大动脉瘤影响到视路,病人可有视力视野障碍。动脉瘤出血后,病情轻重不一。为便于判断病情,选择造影和手术时机,评价疗效。
国际常采用Hunt五级分类法
国际常采用Hunt五级分类法:
一级无症状,或有轻微头痛和颈强直。
二级头痛较重,颈强直,除动跟神经等脑神经麻痹外,无其他神经症状。
三级轻度意识障碍,躁动不安和轻度脑症状。
四级半昏述、偏瘫,早期去脑强直和植物神经障碍。
五级深昏迷、去脑强直,濒危状态。
脑动脉瘤_脑动脉瘤 -检查诊断
1、头部CT是诊断SAH的首选方法,头颅MRI(核磁共振成像)是有压迫症状或无症状患者首先检查的方法。CT血管造影(CTA)和磁共振血管造影(MRA),可初步筛选动脉瘤。
2、脑血管造影(DSA):是诊断动脉瘤的金标准,可动态以及三维重建了解动脉瘤,是决策治疗方案的主要依据。
3、磁共振成像MRA或磁共振血管造影DSA:是无创性的检查方法,可诊断未破裂的动脉瘤。
首先进行CT检查判断脑部是否有出血的情况,确认脑部有出血情形,应争取在许可范围内尽早进行CTA、MRA或DSA检查,其中DSA检查是必须的,因为DSA检查目前是诊断动脉瘤的金标准,是最确切的诊断方法。
脑动脉瘤_脑动脉瘤 -治疗
手术是目前治疗脑动脉瘤的主要方法
目前有两种治疗方法:血管内介入微创手术(动脉瘤栓塞术)和直接手术(开颅动脉瘤夹闭术)。这二种方法各有优缺点,需要根据解动脉瘤的位置、形态、数目、大小,以及与周围组织和血管的关系,以及患者年龄和身体其他疾病等方面进行综合考虑,选择其中的一种治疗方法或者二者的结合。
防止手术的并发症的风险恶性脑动脉瘤可进行cls细胞免疫治疗
cls细胞免疫治疗是治疗恶性脑动脉瘤的重要方法。cls细胞免疫治疗,主旨是用自己的细胞治自己的病。cls细胞免疫治疗具有安全、有效、毒副作用的特点,cls细胞免疫治疗可应用各个阶段癌症肿瘤患者的治疗,特别是晚期肿瘤患者,此时已失去手术机会者或体质较差、无法耐受大剂量放、化疗或化疗不敏感及具有耐药行,单用生物治疗能明显改善症状、提高生存质量、延长存活时间。
外科夹闭术
外科夹闭术是1937年WalterDandy发明的,当时他利用一个银质的V字形金属夹子夹在颈内动脉瘤的颈部而成功的完成了手术。现在的动脉瘤夹通常由钛合金制成,已经出现了数百种大小、形状和型号各异的动脉瘤夹,根据动脉瘤的大小和部位选择合适的夹子。
具体方法是:在相应的部位切除部分颅骨,探查脑和血管的情况,在发现动脉瘤后,小心地将它与周围地脑组织分离开来,然后用动脉瘤夹夹在动脉瘤的颈部,使之与供血动脉隔离。随着手术显微镜的发明、显微外科技术的发展以及新型动脉瘤夹的使用,夹闭术逐渐成为动脉瘤的标准治疗方法,不过,它仍然是一种侵入性的、技术上相对复杂的操作过程。
血管内弹簧圈栓塞术
GDC是一种由钛合金制成的柔软的金属螺旋线圈。首先在腹股沟部位做一小切口,在股动脉插入一根导管,沿着血管一直延伸到脑动脉瘤的部位,通过导管将GDC放入动脉瘤腔内。这时,瘤腔内的血流速度明显减慢和停滞,逐渐形成血栓而阻塞动脉瘤腔。
颅内介入治疗方法对手术医生的临床经验和技术操作水平要求非常高,同时还需要技术娴熟的辅助检查人员(如放射科、麻醉科医生)的配合。自上世纪70年代开始运用介入疗法治疗脑动脉瘤以来,经历了最开始的球囊技术、上世纪80年代的弹簧圈栓塞技术,以及上世纪90年代的电解可脱卸弹簧圈栓塞技术,操作性和安全性逐步得到增强。目前该项技术已经成熟。
脑动脉瘤_脑动脉瘤 -冬季警惕
由于赵本山的一次意外,使得脑动脉瘤这种恶性疾病逐渐为人们了解。专家提醒,入冬后天气寒冷,血管骤然收缩会引起血压突然升高,致使发生脑动脉瘤破裂的几率有所增加,高危人群应注重早发现、早治疗。 第二军医大学长海医院神经外科主任刘建民教授介绍说,脑动脉瘤其实并非肿瘤,它是供应大脑的动脉血管在生长发育过程中发生异常,经血流长期冲击,局部血管壁变薄,逐渐膨出而产生的。从外形上看就好像动脉上长出了一个气球样的“瘤子”,因此得名“动脉瘤”。
专家指出,气温变化会使患有脑动脉瘤的人群,因承受不住强大的压力变化而容易发病。未破裂的小动脉瘤通常不会导致任何症状,但随着病情的发展,部分增大却未破裂的动脉瘤可能对部分脑组织或临近的神经产生压力,导致局部疼痛或头痛、眼睑下垂、眼球活动障碍、视野障碍、胳膊或腿部麻木、无力、记忆障碍、语言障碍或癫痫发作等症状。
一旦动脉瘤破裂,患者通常发生突然的非常严重的头痛,此种头痛常常被幸存者描述为“有生以来最严重的头痛”,并伴有恶心、呕吐、颈项强直、视物模糊、复视、畏光或感觉丧失、烦躁、偏瘫、意识障碍等中风症状。 刘建民介绍说,脑动脉瘤第一次出血的死亡率为20%-40%;幸存下来的患者如果没有得到及时的治疗,很快就会发生第二次出血,这时的死亡率将高达60%-80%。
在脑血管意外中,由脑动脉瘤引起的脑出血(蛛网膜下腔出血)的发病率仅次于脑血栓和高血压脑出血,位居第三,但死亡率却是第一位的。值得注意的是,脑动脉瘤并不是老年人的“专利”,常发生于30岁到60岁的人群,其中30岁左右的患者往往因先天性血管薄弱,随着血流的长期冲击而发生脑动脉瘤;而50岁以上的脑动脉瘤患者一般因有动脉硬化,并伴有高血压等疾病而导致动脉瘤的发生,动脉瘤破裂率也较高。
中国许多脑动脉瘤患者对这一疾病危险性的认识不足,绝大多数患者直到脑动脉瘤破裂后才前往医院就诊。刘建民介绍说,通过“磁共振血管造影(MRA)”或“计算机辅助断层扫描血管造影(CTA)”等现代技术已经可以明确检测到脑动脉瘤;发现动脉瘤后,应尽快通过介入疗法或者血管内栓塞技术等微创手术加以清除。
 爱华网
爱华网