食管憩室(diverticulum of oesophagus)系指与食管相通的囊状突起。其分类比较繁杂。按发病部位可分为咽食管憩室、食管中段憩室和膈上食管憩室。根据其发病机制不同又分为牵引性、内压性、牵引内压性憩室。根据憩室壁的构成可分为真性憩室(含有食管壁全层)和假性憩室(缺少食管壁的肌层)。此外尚可分为先天性憩室和后天性憩室。
食管憩室_食管憩室 -疾病概述
食管憩室食管憩室是指与食管腔相连的覆盖有上皮的盲袋。有3个好发部位:①咽食管憩室;发生在咽与食管交界处,为膨出型憩室;②支气管旁憩室;发生在食管中段,亦称为食管中段憩室,为牵出型憩室;③膈上憩室;发生在食管下段的膈上部,亦为膨出型憩室。咽食管憩室较多,其次为膈上憩室,支气管旁憩室最少见。食管憩室是否产生昨夜症状与憩室的大小、开口的部位、是否存留食物及分泌物等有关,大多数症状轻微且不典型。
食管憩室_食管憩室 -疾病病因
食管憩室食管憩室的病因与发病机制尚未完全清楚,咽食管憩室系咽食管联结区的黏膜和黏膜下层在环状软骨近侧的咽后壁肌肉缺陷处膨出而成,又称为Zenker’s憩室,也叫咽囊(pharyngealpouch)。
咽食管室的解剖学基础是在咽部下缩肌斜形纤维与环咽肌横纤维之间的后方中央的一个缺损。在稍偏左侧更明显,因此憩室多发生在左侧。咽食管憩室常不是单一因素造成的,多由于环咽肌和食管肌肉运动失调、失弛缓或其他运动异常,在上述解剖基础上造成粘膜膨出而形成憩室。咽食管憩室常见于50岁以上的成年人,男性多于女性。
极少数咽食管憩室发生癌变,可能是由于长期食物及分泌物刺激所致,患者习惯性地压迫憩室以利于憩室排空,也可能是癌变的一个原因。在服钡造影时如发现憩室内壁不规则,应高度怀疑憩室癌变,需进一步检查。
膈上憩室亦为膨出型憩室,憩室壁只有粘膜层和粘膜下层,很少有肌纤维。多数文献报道,大部分膈上憩室伴有食管运动功能失调、食管裂孔疝及食管返流。食管返流常引起食管肌肉痉挛,使食管腔内压力增高而造成膨出型憩室。
食管中段憩室可以是膨出型或牵出型,多数是牵出型憩室,食管中段膨出型憩室与膈上憩室的病因和表现完全相似,而牵出型憩室是由于支气管旁淋巴结炎症或结核引起瘢痕牵引所致,它具有食管的全层组织,包括粘膜、粘膜下层和肌肉层,颈宽底窄形似帐篷。牵出型憩室多发生在气管分叉部的食管前壁和右侧壁。有些作者认为一部分与食管运动异常无关的食管中段憩室是先天性的肠源性囊肿或食管重复。假性食管憩室很少见,病因尚不明确。
病理改变是由于食管粘膜下腺体管扩张,病变局限于粘膜下层并不累及食管肌层。扩张的腺本管呈囊状,周围有慢性炎症,并可能有小脓肿形成。腺华表管的炎性改变及鳞状上皮化生可以使管腔狭窄或完全阻塞,导致近端扩张形成假性憩室。由于慢性炎症,食管粘膜下层纤维化造成食管壁增厚,僵硬,管腔狭窄。假性憩室可累及食管全长,但更常见于食管上段,这是与食管粘膜下腺体分布情况相一致的。很多假性憩室患者同是圾糖尿病。
食管憩室_食管憩室 -发病机制
食管憩室的发生机制曾有种种争议。Zenker’s憩室一向认为是咽与上食管肌群舒缩失调所致,Knuff等应用特别设计的压力记录系统研究了9例Zenker’s憩室病例和15例无上食管病的对照者,但未找到咽与上食管肌群活动不协调的证据。最近Cook等对14例Zenker’s憩室病例和9名对照者同时应用电视透视和压力计进行研究,在压力导管中埋置不透射线的标志,于不同部位和不同时间同步记录收缩与松弛的活动,结果发现,憩室患者和对照者之间没有差异,与对照者相比,憩室患者上食管括约肌松弛正常,但最大开放尺度显著减少。认为这种憩室是由上食管括约肌开放减少,从而增加咽下压力,以致憩室形成,并非咽食管肌群不协调或异常括约肌松弛引起。食管中段憩室多因食管周围的炎症与粘连造成,因而属牵引型,以结核病居多,也可见于硬皮病患者。膈上憩室常伴有食管裂孔疝,可能与反流性食管炎有关。食管壁内假性憩室多因黏膜下腺体炎症,炎症细胞浸润压迫腺管,造成腺体阻塞、扩张形成囊袋,故多继发于食管痉挛、胃食管反流和念珠菌病等,Watarai等最近报道,尚有先天性食管壁内假性憩室病例。
食管憩室_食管憩室 -临床表现
食管憩室咽食管憩室的临床表现:早期仅有一小部分粘膜突出的憩室,开口较大,且与咽食管腔直角相通,食物不易残留,可以没有症状或症状轻微,只偶尔在食物粘在憩室壁上是圾喉部发痒的刺激症状,当咳嗽或饮水食物残渣脱落后,症状消失。
如果憩室逐渐增大,积存的食物和分泌物开始增多,有时会自动返流到口腔内,偶尔造成误吸。在此期间,患者可听见在咽部有由于空气、食物进出憩室而发现响声。由于食物的积存,憩室会继续增大、并逐渐下坠,不利于憩室内积存物的排出,致使憩室的开口正对咽下方,咽下的食物均先进入憩室而发生返流,此时出现吞咽困难,并呈进行性加重,部分患者还有口臭、恶心、食欲不振等症状。有的因进食困难而营养不良和体重下降。如有误吸还会有肺炎、肺不张或肺脓肿等合并症。出血、穿孔折合并症较少见。
膈上憩室的临床表现:多数小膈上憩室患者可以没有任何症状或症状轻微,圈套并伴有运动功能失调的憩室可以有不同的症状,如轻度消化不良、胸骨后疼痛、上腹部不适和疼痛、口臭、反胃、胸内常有咕咕响声等,巨大膈上憩室压迫食管可以引起吞咽困难,返流引起误吸。
食管中段憩室的临床表现:多数牵出型憩室较小且颈宽底窄,利于引流,不易出现食物残留,因此一般没有症状,常在健康体检或无间中发现,长年没有改变。只在食管被牵拉变位或引起狭窄,以及憩室发生炎症是才出现吞咽困难及疼痛。如果憩室炎症、溃疡、坏死穿孔,可引起出血、纵隔脓肿、支气管瘘等合并症及相应的症状和体征。
假性食管憩室的临床表现:患者常主诉轻度吞咽困难,症状呈间歇性发作或缓慢进展。食管假性憩室多见于五、六十岁年龄组患者,男性多于女性。
食管憩室_食管憩室 -症状
Zenker’s憩室一旦出现,其大小、症状、并发症的发生率及严重程度均呈进行性加重,症状的出现可能与UES功能不全、并发憩室炎以及憩室过大而产生压迫有关。早期症状表现为吞咽时咽部有异物感或梗阻感,并产生气过水声,随着憩室的增大,出现咽下困难和食物反流。咽下的唾液及夜间的食物反流导致支气管炎、肺炎、肺不张、肺脓肿等,呼吸时带有口臭。憩室囊袋扩大并下垂至颈椎左侧,在颈部可能触及一个柔软的肿块。憩室还可压迫喉返神经而出现声音嘶哑,压迫颈交感神经产生Horner综合征。后期憩室继续扩大可引起食管完全性梗阻,并发憩室炎、溃疡、出血、穿孔,这类患者常有恶病质,部分病例可能发生食管鳞癌。
食管中段憩室为牵引性、真性憩室。憩室口大底小。囊袋可高于憩室颈部,由于其收缩排空良好,多数患者并无明显症状,只是在做上消化道钡餐或胃镜检查时才偶然发现。少数患者有咽下困难,憩室过大可能出现食管反流,也有可能出现反刍。并发憩室炎时有胸骨后疼痛、偶有穿孔、纵隔炎、纵隔脓肿或食管支气管瘘等。
膈上憩室的症状与憩室的大小及并发症有关,食管运动功能检查显示其运动减弱,但症状与之并无明显关联。患者可感有胸闷、胸骨后痛、咽下困难、食物反流等,偶并发食管癌及自发性食管破裂,甚至食管支气管瘘。
食管憩室_食管憩室 -疾病诊断
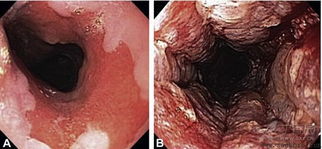
咽食管憩室的诊断及诊断标准:临床物理检查阳性体征不多,部分患者在吞咽几口空气后,反复压迫环咽肌水平胸锁乳突肌前缘,可听到响声。诊断的主要手段是X线检查,平片上偶见液平面,服钡可见食管后方的憩室,若憩室巨大明显压迫食管,可见到钡剂进入憩室后,再有一条钡剂影自憩室开口流向下方食管。造影时反复变动体位,有利于憩室的充盈和排空,便于发现小憩室及观察憩室内粘膜是否光滑,除外早期恶变。内窥镜检查有一定危险性,不作为常规检查,只在怀疑恶变或合并其他畸形,如食管蹼或食管狭窄时进行。内窥镜检查前,嘱患者吞下一根黑丝线作为内窥镜的导引线,可增加检查的安全性,检查时镜端见不到丝线或见到成团丝线均说明镜端已进入憩室。
膈上憩室的诊断及诊断标准:膈上憩室常由胸部X线检查确诊。胸部平片有时可看到含液平面的憩室腔,服钡造影在膈上几厘米处见到憩室,常突向右侧,亦可突向左侧或前方。膈下腹段食管出现憩室的情况极为罕见。憩室可以同时合并裂孔疝,造影时需多方位观察,以免漏诊或误诊。内窥镜检查有一定危险,只在怀疑恶变和有合并畸形时进行。
食管中段憩室也同样依靠X线确诊,服钡造影时要采用卧位或头低脚高位,并左右转动体位,才能清晰地显示憩室的轮廓,因为食管中段憩室的开口都比较大,造影剂很容易从憩室内流出,不易在内存留。内窥镜检查对浅小的食管中段憩室帮助不大,只在怀疑憩室恶变时进行。
假性食管憩室的诊断及诊断标准:X线检查时不能发现假性憩室,服钡造影可发现食管腔内有多发的长颈烧瓶状或小纽扣状小囊袋,1~5mm大小不等,呈散在性或局限性分布,食管明显狭窄处,假性憩室亦较多,故认为食管狭窄与假性憩室周围炎症有关。内窥镜检查食管呈慢性炎症改变,仅在极少数患者中见到假性憩开口,活检亦不易确诊。
很多假性憩室患者常有念珠菌感染,可能是继发的,尤其是糖尿病患者。
食管憩室_食管憩室 -鉴别诊断
食管憩室1.化脓性食管炎:化脓性食管炎以异物所致机械损伤最为常见。细菌在食管壁繁殖,引起局部炎性渗出不同程度的组织坏死及脓液形成,也可呈较为广泛的蜂窝织炎。
2.食管结核:食管结核患者一般多有其他器官结核的先驱症状,特别是肺结核。食管本身症状往往被其他器官症状混淆或掩盖,以至不能及时发现。按照结核的病理过程,早期浸润进展阶段可有乏力、低热、血沉增快等中毒症状,但也有症状不明显者。继之出现吞咽不适和进行性吞咽困难,常伴有持续性咽喉部及胸骨后疼痛吞咽时加重。溃疡型的病变多以咽下时疼痛为其特征。食物溢入气管应考虑气管食管瘘的形成,吞咽困难提示病变纤维化引起瘢痕狭窄。
3.真菌性食管炎:真菌性食管炎的临床症状多不典型,部分病人可以无任何临床症状。常见症状是吞咽疼痛吞咽困难、上腹不适胸骨后疼痛和烧灼。重者胸骨后呈刀割样绞痛,可放射至背部酷似心绞痛,念珠菌性食管炎可发生严重出血但不常见。未经治疗的病人可有上皮脱落穿孔甚至播散性念珠菌病。食管穿孔可引起纵隔炎、食管气管瘘和食管狭窄。对持续高热的粒细胞减少病人应检查有无皮肤、肝、脾、肺等播散性急性念珠菌病。
4.病毒性食管炎:食管的HSV感染常同时有鼻唇部疱疹。主要症状为吞咽疼痛,疼痛常于咽下食物时加剧,患者吞咽后食物在食管内下行缓慢。少数病人以吞咽困难为主要症状,轻微感染者可无症状。
食管憩室_食管憩室 -并发症
由于食物的积存,憩室会继续增大、并逐渐下坠,不利于憩室内积存物的排出,致使憩室的开口正对咽下方,咽下的食物均先进入憩室而发生返流,此时出现吞咽困难,并呈进行性加重,部分患者还有口臭、恶心、食欲不振等症状。有的因进食困难而营养不良和体重下降。在未采取治疗的情况下,如果憩室逐渐增大,积存的食物和分泌物开始增多,有时会自动返流到口腔内,偶尔造成误吸。误吸的结果将会导致肺炎、肺不张或肺脓肿等合并症。出血、穿孔折合并症较少见。
食管憩室_食管憩室 -辅助检查
食管憩室检查仪器1.X线吞钡检查:由于小憩室有可能被充盈钡剂的食管所掩盖,因此应当移动体位进行详细观察。Zenker’s憩室好发于左侧壁,因此采取左侧斜位易于发现。若转动头部向左侧则更易显示。早期憩室呈半月形膨出,后期憩室呈球形,垂于纵隔内憩室巨大可压迫食管,憩室囊内有食物残渣时可见充盈缺损;并发炎症时黏膜粗糙紊乱,食管中段憩室可见漏斗状圆锥状或帐篷状光滑的膨出物。膈上食管憩室多为单发,少数为双发,3个以上的憩室非常少见。食管憩室的X线检查具有特征性,不易与其他病症相混淆。
2.内镜检查:对Zenker’s憩室患者检查时要格外小心,因其误入囊内可造成穿孔。食管中段憩室常由胃镜检查,首先使用胃镜检查不但可以发现憩室的大小,而且可以准确观察其囊壁有无并发糜烂出血溃疡或癌变健,对治疗方法的选择可以提供帮助。
食管憩室_食管憩室 -治疗措施
一、咽食管憩室的病情多为进行性的,非手术的保守疗法均无效,因此诊断明确后应在出现合并症前尽快择期手术。1.术前准备:一般不需要特殊术前准备,极少数患者需要静脉补液纠正营养不良,有合并症要积极治疗,病情得到控制后便可手术,不必久等,手术根除了发生合并症的病因,合并症才能彻底治愈。术前48h内进流食,尽可能变动体位排空憩室内的残留物,术前如能在透视下将鼻胃管送入憩室,并反复冲洗吸净存留物,有利于防止麻醉诱导时的误吸。保留在憩室内的胃管有利于术中寻找及解剖憩室,便于手术操作。
2.麻醉:气管内插管全身麻醉,可控制呼吸防止误吸,便于手术操作。
3.手术方法:咽食管憩室多位于中线后方偏左侧,手术常采用左颈入路,但必须根据术前造影决定,如憩室偏向右侧应选用右颈入路。
仰卧位,头转向分健侧,取胸锁乳突肌前缘切口,自舌骨水平至锁骨上1cm处,切断颈阔肌,在气管前将胸锁乳突肌及周围组织、肌肉分开并向侧方牵引,显露肩胛舌骨肌,切除或牵开,切除更有利于憩室的显露。向侧方牵开,切除更有利于憩室的显露。向侧方牵开颈动脉,切断甲状腺下动脉及甲状腺中静脉,将甲状腺牵向中线,注意保护气管食管沟内的喉返神经,仔细辨认憩室壁,可用手触摸憩室内的胃管,也可请麻醉师经胃管向憩室内缓慢注气使憩室膨出,便于辨认。用鼠齿钳钳夹提起憩室囊,沿囊壁解剖憩室颈。憩室颈下方为环咽肌上缘,上方为咽缩肌下缘,沿正中线自上而下切断环咽肌横行纤维及食管肌层约3cm,并将憩室颈部的食管粘膜层和肌层向左右分开达食管周径的一半,使粘膜膨出,不必再处理。如憩室很大,应予切除,将原在憩室内的胃管送入食管腔内,用血管钳平等于食管纵轴钳夹憩室颈部,切除憩室壁,缝合食管粘膜,线结打在腔内,注意切除不可过多,以免造成食管狭窄。置引流条引流,逐层缝合颈部切口。
4.术后处理:术后第2天可经口进食,术后48~72h引流不多时拔除引流条。
二、手术合并症主要为喉返神经损伤,多数能自行恢复。其次是修补处渗漏或瘘管形成,局部换药,多能自愈。若发生食管狭窄,可行食管扩张术。
食管憩室膈上憩室的治疗:有症状的大憩室或在随访中逐渐增大的憩室以及有滞留征象,或合并其他畸形如食管裂孔疝、贲门失弛缓症等的憩室均应手术治疗。手术应特别注意同时纠正合并畸形,否则易出现并发症或复发。
1.术前准备:基本同咽食管憩室,但术前应行胃肠道准备:口服甲硝唑0.4g,每日3次,连服3日。术前晚洗胃后口服链霉素1g并灌肠,这些措施均有利于预防食管瘘的发生。
2.麻醉:同咽食管憩室的手术,采用气管内插管全身麻醉。
3.手术方法:膈上憩室多采用左侧第7肋床进胸,尽管有时憩室位于右侧,也是左胸入路便于手术操作。
开胸后将肺牵向前方,剪开纵隔胸膜显露食管,注意保留迷走神经丛。触摸憩室内胃管或请麻醉师经胃管注气,有助于辨认憩室,如憩室位于食管右侧,可游离并旋转食管便于显露憩室。憩室常是从食管肌层的一个缝隙中疝出。辨认出食管环行肌与食管粘膜的界面后,将肌层向食管远端切开约3cm,向近端切开约2cm,即可充分显露憩室颈。若憩室巨大可将憩室切除,分粘膜层和肌层两层切开,近端达下肺静脉水平,远端达胃壁1cm处。贲门肌层切开的部位应在憩室颈缝合修补处的侧方,以减少瘘的发生。常规行胸腔闭式引流。
4.术后处理:术后常规禁食,胃肠减压静脉补液,肠鸣音恢复后停止胃肠减压,次日经口进食。肺膨胀良好无胸腔引流后,拔除胸腔引流管。
三、食管中段憩室的治疗:无症状的牵出型食管憩室不需村治疗,症状轻微的也可以长年观察,只在症状逐渐加重憩室逐渐增大或出现并发症如炎症、异物穿孔、出血等时才需要手术治疗。手术时应去除引起牵出型憩室的病因,并将可能合并存在的食管运动失调或梗阻,如贲门失弛缓症、膈疝、裂孔疝等一起纠正,以免复发或出现并发症。术前准备及麻醉均同膈上憩室手术。
手术一般采用右胸入路,在肺门后方剪开纵隔胸膜,确认食管。憩室周围常有肿大的淋巴结和紧密粘连的纤维组织,游离憩室有一定困难,要仔细耐心切除肿大淋巴结,切开憩室时注意不要损伤食管,分粘膜及肌肉两层缝合。合并有脓肿、瘘管的要一并切除修补、胸膜、肋间肌、心包均可作为加;固组织使用。
四、假性食管憩室的治疗:治疗的目的是减轻症状及处理伴发病损。一般不需手术,食管扩张术可以减轻吞咽困难,抗酸治疗可以减轻食管炎症状。但假性憩室的X线表现多无改变,偶尔也有自行消失的。
食管憩室_食管憩室 -注意事项
食管憩室
食管憩室的治疗取决于患者有无症状。
Zenker’s憩室者,症状不重,又无并发症,可行保守治疗,采用水囊或球囊扩张法,可使症状得到明显缓解,同时嘱患者餐后俯卧和反复做吞咽或咳嗽动作有助于憩室内的潴留物重新回到食管中,并发憩室者可吞服抗生素药水,保守治疗无效者宜作进一步治疗;目前内镜治疗的报道日渐增多,可用内镜修补憩室囊,也可用内镜先切开环咽肌,然后以氩离子凝固束进行治疗以恢复食管通道,国外有学者经内镜注射肉毒碱至憩室囊壁,患者很快能正常进食;开放性手术适用于其他方法治疗无效者,应从憩室颈部切除,不得有憩室囊袋残留,否则容易复发,一般主张在切除憩室的同时进行环咽肌切开术,因UES的动力学异常在其发病上起重要作用,去除此病因,可减少其复发;此外也可行内翻缝合术,据报道该手术的优点是无污染、恢复快。
食管中段憩室,一般无需任何治疗。当并发食管炎和(或)憩室炎时,可采用保守治疗,H2受体拮抗药如法莫替丁(高舒达)或质子泵型抗分泌药如奥美拉唑、雷贝拉唑(波利特)、依索拉唑(耐信)等口服和应用抗生素消炎,口服铝碳酸镁咀嚼片对于改善症状也有较好的作用,若因憩室周围炎导致穿孔、脓肿或瘘管形成,则需手术予以切除;如果憩室伴反复炎症发作导致出血,一般情况太差不能耐受手术者,内镜下放置自膨式金属支架对于改善其症状有显著的疗效。
膈上憩室的治疗决定于症状的严重程度,小而无症状的憩室无需任何治疗,即使憩室较大,如果没有引起食管受压,也不需要特殊处理。如出现咽下困难和疼痛或癌变,则需手术治疗,多主张手术切除憩室和修复食管裂孔疝,即是在切除膈上食管憩室的同时纠正LES功能失常和横膈病变,近来有报道采用微侵袭方法即是腹腔镜切除膈上憩室者。
中医中药治疗:证属脾虚气滞,无明显吞咽困难者可进行辨证施治,有学者运用血府逐瘀汤治疗食管憩室,对改善患者的胸闷不适等症状有较好的作用。
 爱华网
爱华网