发布时间:2022年04月15日 02:13:18分享人:染恋桑年至久来源:互联网20
心律失常的鉴别诊断 摘自网络
发表者:唐光军 (访问人次:1697)
心律失常的鉴别诊断
一、快速性心律失常
(一)早搏山东省煤炭泰山疗养院心血管内科唐光军
早搏是临床最常见的心律失常类型,它是指在正常或异位心律的基础上提早发生的一种心跳,也常称之为期前或期外收缩。根据引起早搏的异位兴奋点所在部位的不同,分别称之为房性、交界区性和室性早搏,其中以室性早搏最为常见,房性次之。有时同一人的早搏来自两个或两个以上的部位我们称之为多源性或多灶性。早搏可以偶然发生,也可以有规律发生,每间隔1、2、3……个正常心跳出现一个早搏,我们分别称之为二联律、三联律、四联律等。三个或三个以上早搏连续出现便称为心动过速。早搏虽然很常见,任何人在一生中都很难避免发生,但大多数情况是无害的,即所谓“功能性”或“良性”,仅少数为严重心律失常的前兆。
发生早搏时患者可无任何感觉,也可表现为心医(突然的心脏“下沉”感或咽部顶塞感,偶有“干咳”表现者,这与早搏时心脏收缩顺序改变刺激气管有关L如不频繁,很少引起头晕、黑、晕厥等血流动力学改变。查体时除了原发心脏病的表现外,早搏的体征主要是听诊时规律心跳中突然提前发生的心音,伴艄一心音亢进,其后常伴随一比较长的代偿间歇,因早搏时心脏排血减少而使脉搏触不到,即脉间歇。早搏时患者的主诉以及查体的体征虽然对判断是否早搏很有意义,但若区别其来源则须借助于心电图或动态心电图检查。
1、房性早搏 房性早搏是指异位兴奋点位于心房的早搏,其心电图特征是:①提前出现的异形外P(P)波;②P-R间期≥0.12秒;③QRS波群形态一般正常,但在伴有室内差异传导时可以表现为异常形态,或因激动在房室交界区被阻滞而表现为 P波后无 QRS波群(房性早搏未下传)④早搏后的代偿间歇常呈不完全性。
典型房性早搏通过心电图不难确定,但存在室内差异传导时应注意与室性早搏鉴别,鉴别点可以概括如下:
(1)QRS波形:室内差异性传导(简称差传)的QRS波群常呈RBBB(右束支阻滞)图形,即①Vl导联QRS波群呈三相波形(rSR、rsR或rsi)者多为差传,呈单相(R)或双相(qR、RS或QR)者室性早搏(简称室早)可能性大②V1导联 QRS波群起始向量经常变化或与正常 QRS起始向量相同者差传可能性大,起始向量固定不变且与正常QRS起始向量不同者室早可能性大。③早搏的QRS波形不固定者差传可能性大,形态固定者室早可能性大(多源性室早除夕)。
(2)QRS波群与P波的关系:差传的QRS波前一定有P波,而室早的 QRS波前无 P或P波。
(3)心动周期长短:一般心搏的不应期长短与前一个心动周期长短成正比,即长心动周期后的早搏容易出现差异传导,而室性早搏则无此规律。
(4)配对间期:差传的配对间期常不固定,而室早的配对间期常较固定,但据此判断有时出现错误。
总之,要区分房早伴差异传导与室性早搏必须综合考虑以上各点才能作出比较准确的判断,单凭一点判断难免出现错误。
2、交界区性早搏 交界区性早搏是指起源于房室交界区组织的早搏,l%床比较少见,其心电图特征是①提前出现的正常形态的QRS波群NRS波偶因室内差异传导而变形h③逆行P波可以出现在早搏的 QRS波前(P-R间期<O.12秒)人也可以出现在QRS波后(R P间期<O.20秒)或融合于QRS波中;③代偿间歇可以完全也可以不完全。
交界区性早搏应注意与房性早搏鉴别,两者的主要区别点为早搏的QRS波前有无P波,P波是否逆行,P`-R间期是否>O.12秒。
3、室性早搏 室性早搏是临床最常见的早搏类型,其心电图特征为:①提前出现的宽大畸形的QRS波群;②其前无P波或P波;③代偿间歇常为完全性。
室性早搏的QRS波变形明显,临床最容易判断,但房性早搏伴室内差异性传导时QRS波群形态变化也比较大,应注意互相鉴别(见前述)。
现将心电图上分析早搏性质的程序总结如下:
>0.12秒 房性早搏
有 P`间期 <0.12秒
早搏 P`波 >0.12秒 交界性早搏
有 P`间期
<0.12秒 室性早搏
(二)心动过速
心动过速是指一系列快速[而匀齐的心律,这也是临床比较常见的心律失常类型,根据起源不同,常将心动过速分为窦性、房性、交界性、室性几种类型。不同起源的心动过速其临床表现及预后存在很大差别,如窦性心动过速虽可见于器质性心脏病者,但更常见于功能性心血管病或甲状腺功能亢进、发热、药物影响等非心血管病者;而室性心动过速常见于器质性心脏病患者,且可对患者血流动力学产生严重影响,甚至诱发室颤引起死亡,因此,及时而准确的判断心动过速性质,对指导临床治疗并改善预后有积极意义。
1、窦性心动过速 成人窦性心率超过100次/min即为窦性心动过速,其病因中除了各种器质性心脏病及心力衰竭者外,更常见的是生理性因素仅运动、激动、交感神经兴奋等)和其他系统疾病(如高热、甲状腺功能亢进、药物影响等)。
发生窦性心动过速时患者症状的轻重取决于患者发作前的基础心率、基础心脏功能状态及发作时的心率,,心功能越差、基础心率越慢、发作时心率越快者症状越明显。患者可有心悸、气短、胸痛、烦躁不安等症状。查体可以发现颈动脉搏动增强、心尖搏动有力、心律规整。心率增快(成人100-160次/min),心尖部可听到收缩期吹风样杂音,心率变慢时杂音可以消失。窦性心动过速应注意与房性心动过速及规律的2:1心房扑动鉴别。
(1)窦性心动过速与房性心动过速的鉴别;①发作起止;窦性心动过速(以下简称窦速)者起止均呈逐渐变化,而阵发性房性心动过速(简称房速)者起止突然;②P波形态:窦速发作时与发作后的P波形态相同,而房速时不同;③心率:窦速时心率一般<160次/min,面房速时心率常为160-220次/min;④发作后心电图:窦速发作后心电图常无房性早搏,而房速终止后心电图常有房性早搏;⑤刺激迷走神经反应:窦速时按压颈动脉窦或刺激咽部可使心率减慢,但不能恢复到正常心率,而房速成时可使发作终止或无效。
(2)窦性心支过速与心房扑动鉴别:①窦速时心室率易变且变化范围较大(100-160次/min)心房扑动2:1传导时心室率则比较固定(150次/min);②窦速时心电图有明显P波且存在等电位线,而房扑时P消失,代之以扑动波(F 波),无等电位线;③病因:窦速既可见于心脏病者,也可见于健康者,而房扑很少见于健康人,尽管临床有些患者暂时未发现病因,但经过一段时期观察后终止发现其病因。
2、阵发性室上性心动过速 阵发性室上性心动过速(PSVT)是指起源于心房或房室交界区的心动过速,包括阵发性房性心动过速和阵发性交界性心动过速两种,由于两者在临床表现和处理原则上昀无明显差异,且由于心率较快,心电图上P波与前一心搏的T波融合,故常统称为阵发性室上性心动过速。
阵发性室上性心动过速起病突然,患者有突发心悸、气短感,心室率过快的甚至可以出现眩晕、恶心或晕厥。发作时查体可以发现脉搏细数而规律,心室率在160-220次/min,心脏听诊心律规整、心率快而匀齐,常常只能听到第一心音,而不能听到第二心音,第一心音强弱一致。
阵发性室上性心动过速的发伯时间长短不一,可数秒或数分钟,也可长达几小时、数日乃到数月,不至数月,不过一般不超过两周。发作频度因人而异,少的数年发作一次,多的可每天发作多次。发作时体位突然改变、深吸气、刺激咽部。按压眼球、按摩颈动脉窦等都可使发作突然停止。
阵发性室上性心动过速的心电图特点为一系列快速(160-220次/min)而匀齐(RR间隔之差<0.1秒)的QRS波群,形态一般正常,但当激动在心室内存在差异传导时,也可出现QRS波变形;阵发性房速者有时可在QRS波前见到P波,阵发性交界性心动过速时也可在oRS波群前或后见到逆行P波,但常因PT融合而不易区分。
阵发性室上性心动过速应注意与下列心律鉴别:
(1)窦性心动过速:见前述。
(2)心房扑动(AF):心房扑动尤其2:1规律传导者有时难与阵发性室上性心动过速区别,可以根据下列几点进行鉴别:①合并器质性心脏病:阵发性室上性心动过速常无,心房扑动常有;②刺激迷走神经反应:可使阵发性室上性心动过速发作突然停止或无效,心房扑动多数无效;③心房率:阵发性室上性心动过速时160-220次/min,心房扑动时250-350次/min;④心电图等电位线:阵发性室上性动过速时P-Q-S-T间可见等电位线,心房扑动时则无等电位线;⑤房室传导比例:阵发性室上性心动过速时多为1:1心房扑动时多为2:1或3:1、4:1,极少1:1;⑥心室率:阵发性室性心动过速时为160-220次/min,心房扑动时常为150次/min或更低。
(3)室性心动过速:阵发性室上性心动过速同时伴室内差异传导时因为QRS也变形,故须与室性心动过速鉴别(后述)。
3、阵发性定性心动过速(PVT)阵发性室性心动过速是临床比较少见但非常重要的心律失常,因其多见于器质性心脏病患者,且有诱发室颤之可能,所以临床比较重视。阵发性室性心动过速时根据心室率不同,对患者血流动力学影响也有很大差异,轻者信感轻度心悸或完全无不适之感,重者可出现气短、心前区区疼痛、血压下降甚至发生晕厥或抽搐(阿-斯综合征)。查体患者心率常增快(150-200次/min),多数在160次/min左右,心律比较规整,但有心室夺获时也可不规整;第一心音强弱变化很大(房室脱节所致心室充盈水平不一引起人收缩压高低不一,有时可以听到第四心音,刺激迷走神经对阵发性室性心动过速无影响。
阵发性室性心动过速的心电图特点为: ①一系列快速的室性异位心律,频率150-200次/min,QRS波宽大畸形,心律可略不规则(RR间隔之差可达 0.02-0.03秒)②房室脱节:波与QRS波无关,且P波频率低于QRS波频率;③心室夺获和室性融合波;心房和心室虽然各自独立跳动,明然的心房激动到达房室交界区时正值后者已脱离不应期,激动便可传到心室,引起一次正常的心室激动,这一心跳叫心室夺获;有时窦性激动到达心室时恰好室性异位起搏点也发生;二者相遇于心室,共同激动心室,这便形成了室性融合波。心室夺获和室性融合波的发现强烈俄阵发性室性心动过速的存在。
阵发性室性心动过速应注意与下列心律鉴别:
(1)阵发性室上性心动过速伴室内差异传导:在这种情况下你哪宽大畸形,可与阵一发性室性心动过速相混,但阵发性室上性心动过速伴室内差传者多见于青年人、常元器质性心脏病史、发作时心室率较快(160-220次/min)、心电图QRS波规律而均匀,RR间隔之差<0.01秒、V1导联QRS波多呈三相波P波与QRS波有密切关系、从无心室夺获和室性融合波、刺激迷走神经可以终止发作或无效等这些特点均与阵发性室性心动过速不同。
(2)特殊类型空腔心动过速;室性心动过速除了上述典型阵发性室性心动过速者外,临床尚有并行心律性室速动速性室性自主心律、尖端扭转性(多形性)室速、双向性室速等特殊类型。①并行心律性室速是指窦房结与室性异位起搏点交替控制心室且室性异位起搏点具备并行心律特点(保护性传入阻滞)的一种心律失常,常见于窦性心动过缓的患者,其室性异位心律的频率常在50次/min左右。②加速性室性自主心律是指室性异位兴奋点连续发放激动,控制心室收缩,心室率高于心室固有频率但达不到阵发性室性心动过速者,患者心室率常在60-100次/min范围内,常伴房室脱节(心房率略低于NY 室率)并可出现心室夺获或融合波,虽可与窦性心律交替出现,但无并行心律特点。③尖端扭转性室速(TDP):是指多形室性波成
串出现,且QRS波尖端方向经3-10次心搏后以基线为轴发生180o旋转者,此扭转并非可见于全部导联,尤以胸导联表现明显,一般反复2-3次后便可自行中止发作,该患者常伴Q-T间期延长。④双向性室速:指发作时QRS波方向交替出现1800旋转的心动过速,心室波形(QRS波)比较一致,其他特点类似于阵发性室性心动过速,常见于洋地黄中毒患者。
(三)扑动或颤动
扑动是指心房肌或心室肌失去规律的舒缩运动,变为快速而规律的蠕动,严重影响心房或心室排血功能的一种状态。扑动常为暂时性或过渡性心律失常,之后或演变为颤动或经适当处理恢复为窦性。
心房扑动的心房率(F波频率)为300次/min左右(250-350次/min但这些激动仅部分(2:l-41)传到心室,尤以2:l传导最常见,故心房扑动时患者心室率常为150次/min左右。心房扑动的诊断主要依靠心电图,其心电图特征为:P波消失,代之以规律而匀齐的扑动波(F波),心室率根据房室传导比例是否固定,可以规则,也可不规则,但呷波形态一般正常。心房补动在临床上应注意与窦性心动过速、阵发性室上速等鉴别(见前述)。
心室扑动则是临床最为严重的心律失常,常为临终前的心律。发作时心脏完全失去排血能力,血流动力学方面等同于心脏停搏,故临床上表现为脉搏、心音消失、意识丧失,血压为0。心电图特点为连续而规律的正弦样曲线,无法区分QRS-T波,也无法表明为正向或负向波,扑动频率常为180-250次/min。心室扑动也常为暂时性,多数很快转为心室颤动,也有少数转为室速。
心室扑动应该注意与室性心动过速鉴别,后者心室率也常在 180次/min左右,但QRS波清楚,波间有等电位线,QRS波与T波也能区分清楚,QRS波时限较心室扑动波时限短。
颤动是指心房肌或心室肌失去规律的舒缩运动,代之以不规则的细微颤动,使心房或心室失去排血能力。根据发生部位,常把颤动分为心房颤动(简称房颤)和心室颤动(室颤)两种。
心房颤动为临床比较常见的心律失常类型之一,查体时根据典型“三不等”体征往往可以确立诊断,即心音强弱不等、心律绝对不整、脉率与心率不等(脉搏短绌)。但临床应根据心电图检查确定诊断,其心电图特征为:P波消失,代之以不规则(大小和间隔)的颤动波(f波),f 频率为350-600次/min,心室律绝对不规则,QRS波群形态类似于正常,但各波之间受心室充盈程度不同及f波影响而略有差异,伴有室内差异传导者也可呈宽大畸形状而类似于室性异位心律。
心室颤动是临床最为严重的心律失常,心电图上P-QRS-T波完全消失,代之以不规则的颤动波,颤动波之间无等电位线。心室颤动和心室扑动一样,往往也是患者临终前的表现。
(四)预激综合征
预激综合征是指窦房结发出的激动不仅通过正常房室传导系统下传心室,附有烟搬动通过房室结以外的通道(旁道)以短路方式提 前传抵心室,造成部分心室肌额除极的现象。
本征可见于任何年龄,并且发病有一定程度的家族性。患者器质性心脏病证据可有可无,临床上多数因其他情况做心电图检查时被发现,部分因发生阵发性室上速而被查出此征。预激综合征多无症状,预后一般良好,但也有不少人发生并发症,常见的为阵发性室上速、房颤、房扑和房性早搏。其中尤以阵发性室上速最为常见,其发生率为36%-64%,发生机制几乎皆与激动折返有关。
预激综合征的心电图特点是:①P-R间期缩短(<0.12秒);○2预激波(△a波);指波群增宽(0.10-0.12秒);③预激波(△a波);指QRS波群起始部变粗钝或有挫折。另外根据胸导 QRS波方向将预
激综合征分为A、B两型:
A型:V1 V2及V5 V6的QRS波主波方向向上。
B型:V1V2的 QRS主波方向向下,V5 V6的QRS波主波方向向上。
典型预激综合征通过心电图检查即可确诊,当预激图形间歇发生时不要误诊为束支传导阻滞;而合并阵发性室上速时,尤其呈房室交界区逆传型者对RS被群增宽畸形,容易与阵发性室速相混,此时可以根据下列几点鉴别:①发作时心室率:预激者常>200次/min,阵发性室速者常<200次/min;②病史:预激者多有心动过速发作史,而室速者多有器质性心脏病史;○3心电图 P波:预激时可有 P’波,且 P-P平间距<R-R间距的50%,室速时房室分离或无P波;④心电图 QRS波:预激时形态变异大,可见 δ波,室速时形态基本相同;⑤R-R间期:预激时均匀一致(R-R间隔之差<0.01秒),室速时轻度不均(R-R间隔之差0.02-0.03秒);⑤发作前后心电图:预激者可发现预激波(也可间歇发生),室速者可见图形相似的室性早搏。
二、过缓性心律失常
(一)窒性心动过缓
窦性心律的心率在60次/min以下称窦性心动过缓,简称窦缓。迷走神经张力过高、心肌炎、心包炎、缺血性心脏病、颅内压增高、高血钾、阻塞性黄疽、甲状腺功能减退症、伤寒等均可引起窦性心动过缓,临床一些药物如洋地黄、β-受体阻滞剂、新斯的明、胺碘酮等应用不当也可引起本症。窦性心动过缓但心室率>40次/min者,血流动力学变化不大,一般无临床症状;严重窦性心动过缓(心率<40次/min)可引起心、脑、肾等重要脏器供血不足表现,如胸 闷、心前区疼痛、头晕、乏力A黑、尿少等,严重时可发生晕厥。
窦性心动过缓的心电图表现比较简单,即首先符合窦性心律的两个特征(P波形态及方向正常、P - R间期>0.12秒),但P波频率<60次/min。窦性心动过缓应注意与下列心律鉴别:
1、二度窦房传导阻滞 当发生 2:1窦房阻滞时,P-QRS频率较窦性频率减少一半,临床症状及心电图表现很像窦性心动过缓,怀疑此症者可以根据阿托品试验或运动试验加以鉴别,窦房阻滞时(2 :1传导者)静脉注射阿托品或运动可使心率突然增加二倍,但窦性心动过缓时采用上述方法虽也可提高患者心率,但不会使心率突然增加二倍。
2、房性早搏未下传 尤其频繁房性早搏二联律未下传时,极易误诊为窦性心动过缓,这时须靠仔细观察T波形态(有无变形包括变尖、变圆钝、双峰、切迹等),寻找隐匿P波来加以鉴别,必要时与以往心电图比较。
3、二度房宣传导阻滞2:1下传 尤其同时伴有窦性心动过速时,P-T融合或P波紧随前一心动T波出现,容易误诊为双峰T波伴窦性心动过缓,鉴别诊断主要是提高对本现象的认识,必要时辅以运动或阿托品试验,通过心率变使T-P分离,或通过改善房室传导功能促进激动下传来加以区别。
(二)塞性停搏
窦房结因某种原因而暂时不能发出激动的现象叫窦性停搏,心电图上表现为一段时间内P-QRS-T波的消失,其后可以继发交界区性越搏或恢复窦性心律。
窦性停搏可由于迷走神经反射引起,但更锡见的(尤其老年人)还是由于窦房结起搏功能障碍所致。患者临床症状的有无或轻重决定于摩性停搏的时间及潜在起搏点代替发放激动(逸搏)的能力。
窦性停搏和窦房阻滞在心电图均为一段无心搏区,两者的区别点主要是观察此长间歇的长度是否基本心动周期的整倍数,如果两者成整倍数关系则窦房阻滞可能性大,反之则窦性停搏可能性大,但超过基本心动周期2倍以上的长间歇,临床几乎都首先考虑窦性停搏。
三度窦房阻滞虽也可出现长间歇,但单凭心电图不能与窦性停搏区别。
(三)房室传导阻滞(AVB)
心脏激动在房室交界区传导过程中受阻的现象叫房室传导阻滞,这是心脏传导系统中最常见的一种传导阻滞。根据阻滞的程度不同而分三度。
1、一度 窦性或心房激动能全部经交界区传到心室,但传导时间延长,心电图表现为P-R间期延长(>0.20秒)
2、二度 指心房激动部分下传心室,部分在交界区受阻的现象。心电图表现分为两型:
I型指伴有文氏现象的二度房室传导阻滞,即 P-R问期逐渐延长,直到一次心房激动被阻滞而不能下传心室,然后PR间期恢复最短,以后逐渐延长,如此往复。
血型是指在P-R间期固定(正常或延长)基础上,室上性激动在交界区突然受阻而不能下传,心电图上表现为P波后 QRS波群的突然脱落。
3、三度房室传导阻滞 是指心房激动(或窦性激动)完全不能传抵心室的现象。此时心房激动受窦房结控制,而心室激动受交界区以下起搏点控制,房、室活动完蛐节。心电图上表现为P波和QRS波均有自己的节律,但两者互不相关,一般P波频精快于 QRS波频率。
临床许多原因可以引起房室传导阻滞,尤以先天性心脏病、风湿性或病毒性心肌炎、冠心病、药物作用或电解质紊乱影响以及手术或射频消融所致的房室传导组织损伤最常见。
一度房室传导阻滞因不引起患者血流动力学明显改变,故无临床症状,但在P-R间期过度延长或心率偏快致T-P融合时,心电图改变应注意与交界区心律鉴别,鉴别方法有二:①仔细观察T波形态细微差异,寻找隐匿P波证据;②运动或用药改变心率使P-T分离。
二度房室传导阻滞者往往有心脏漏搏感,2:1下传者应注意与窦性。已动过缓相区别(见前述)。
三度房室传导阻滞者的症状取决于心室率的快慢以及患者基础心脏功能状态。一般心室率的快慢与心室起搏点的位置有关,越靠近房室交界区者QRS波群形态越接近正常,心率越接近60次/min,并且心律越稳定;越靠近传导系统远端对QRS变形越明显,心率越慢,心律也越不稳定,甚至导致心搏骤停引起患者阿 - 斯综合征发作。
【房颤 - 寂静的杀手】上 北京安贞医院 心内科主任 马长生
爱华网本文地址 » http://www.413yy.cn/a/25101013/182330.html
更多阅读

原文地址:什么叫亵渎圣灵?作者:笙花束什么叫亵渎圣灵?圣经描述“亵渎圣灵”是不能得救的罪。所以:相当的一部份人非常恐惧自己会犯亵渎圣灵的罪。那么我们从圣经里来看“什么叫亵渎圣灵”。我们先把耶稣提到的亵渎圣灵的经文找出来。

什么叫一丝不挂,太绝了!中国一丝不挂,太绝了。一、中国40岁以上官员中,超过80%与原配常年没有性生活,他们又不准备离婚。老百姓亲切地把这种现象称为“一不做,二不休”。二、香港的媒体如果不报导真相就会丢饭碗,我们的媒体如果报导真相就

什么叫白平衡,白用友移动平衡是什么意思,什么伟库是白平衡 伟库白平衡的定义移动商街领域一个非常重要的概[url=http://guba.eastmoney.com/]移动商街[/url
前两天,我发出一篇文章,想请教网管和广大博友帮忙解释一下,什么叫“神回复”。本来,这些新名词我懂不懂无所谓,因为我已经越来越不懂的这一类新名词了,可是这个桔红色的人头偏偏每天要出现在我的屏幕上,删也删不掉,所以我还是得问问,到底什么
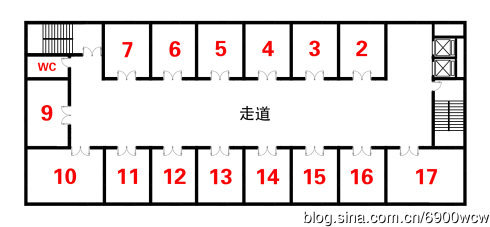
长眼法风水【什么叫得水?】案例之二分析图1:这个平面图,换成是住宅,意思也一样,就是死巷,风水讲藏风聚气,这种不是聚气,而是滞气,滞留之气,如果是住宅,住得越里面,越容易造成孤寡,夫妻其中一个人先走;如果是商铺呢?请自己想一想就知道!图1图2:必须看





 爱华网
爱华网