骨质疏松症是以骨组织显微结构受损,骨矿成分和骨基质等比例地不断减少,骨质变薄,骨小梁数量减少,骨脆性增加和骨折危险度升高的一种全身骨代谢障碍的疾病。骨质疏松症主要分为原发性骨质疏松症与继发性骨质疏松症两大类。原发性骨质疏松症包括女性绝经后骨质疏松症(Ⅰ型)和老年退化性骨质疏松症(Ⅱ型);继发性骨质疏松症则由许多后天性因素诱发所致,包括物理和力学因素,内分泌疾患,肾病、类风湿、消化系统疾病导致的吸收不良,以及肿瘤等。它是全身功能退行性变的一种表现,男性多见于60岁以后,女性则于闭经后发生,是最常见的老年性疾病之一。
骨质疏松症的发病情况
目前全世界约有2亿人患骨质疏松,美国约有2500万人(约占其总人口的1/10)有程度不等的患有骨质疏松,其中80%是妇女。而在1/3-1/2的绝经妇女中患有本症。我国是一个人口众多的大国,占世界人口的22%,亦是老年人口最多的国家,下世纪中叶我国60岁以上人口占总人口数的27%,达4亿人。我国虽然尚无全面的调查报告,但据许多省、市和地区的普通和研究结果,显示50岁以上人口发病率为20.1%,其中男性为10.3%女性32.0%。上海、北京调查报道,60岁以上骨质疏松患病率女性为40%-50%,男性约为20%。于香港地区近似,但低于欧美国家。
在很多人的概念中,骨质疏松就是“缺钙”。事实上,骨质疏松症还与蛋白质、脂肪、维生素D等多种营养以及内分泌、年龄和性别、运动等因素有关。
l现代医学认为本病是由于以下几个方面引起的:
内分泌因素①激素的缺乏:骨质疏松的发生在絶经后妇女特别多见,这说明雌激素的减少是一个重要的发病因数。雌激素能刺激成骨细胞制造骨基质,如不足,使成骨细胞活动性降低,骨形成减少;雌激素减少使骨对甲状旁腺激素的敏感性增加,从而导致骨吸收增加,也可能是雌激素直接作用于骨组织。②状旁腺激素(PTH):许多学者认为PTH在骨质疏松的发生上起很大作用。约10﹪--15%原发性骨质疏松病人尽管钙正常,而免疫反应甲状旁腺激素(iPTH)增高,而iPTH浓度随年龄增加而增加,约30%或更多,因老年人肾功能减退,1,25(OH)2D3生成减少,血钙值降低,从而刺激PTH分泌。在动物实验上,PTH的最初作用是增加骨吸收,减少骨形成,打破两者之间的平衡或偶联,以后则对适度骨吸收进行作用(无效偶联),引起骨形成增加。③降钙素(CT):CT可直接作用于破骨细胞受体,使细胞内Ca转入到线粒体内,印制破骨细胞活性,还能印制大单核细胞转变为破骨细胞,从而减少骨吸收。绝经后骨质疏松妇女的血CT水平多数报道为降低,但也有正常和轻度升高的,所以CT的缺乏会加速骨量的丢失。
2.营养因素 营养及矿物盐在骨量的维持上,很的程度上是不可缺少的,在人的一生中,尤为重要的事蛋白质和钙,绝经前后的妇女摄入钙过低或钙吸收不足将发生钙负平衡,而那些摄入或吸收过多者将发生钙正平衡,绝经后雌激素的缺乏将移向钙负平衡,每日达25mg,现已发现青幼年时钙的摄入量与成年时的估量峰值直接有关,有作者观察低钙饮食(每日<10mg/kg体重)者,3/4患有骨质疏松,而高钙饮食(每日>10mg/kg体重),者仅有1/4患有骨质疏松。
长期蛋白质营养缺乏,造成血浆蛋白低下,骨基质蛋白合成不足,芯骨生成落后,同时有钙缺乏,骨质疏松即会加快出现。但高蛋白饮食和糖耐量减低者厂有尿钙排量增多。维生素C是骨基质羟脯氨基酸合成不可缺少的,如果缺乏即可使骨基质合成减少。
3.废用因素骨量与运动的关系在日常生活中早已为人所熟知,肌肉对骨组织是一种机械力的影响,肌肉发达则骨骼粗壮,骨密度高,运动员的肌肉越发达,骨也越致密坚强,其主要运动肢体骨密度明显增大,举重远动员腿的骨量及肌肉量较游泳运动员明显为重,老年人活动少,肌肉强度减弱,机械刺激少,骨量减少,同时肌肉迁都的减弱和协调障碍使老人容易摔倒。伴有骨量减少时易发生骨折,宇航员在航天飞机失重状态下呈现钙负平衡,骨密度降低。绝对卧床11-61天即可见骨量减少,但活动可使其恢复,然而则需要比这更长的时间才能恢复。
机械应力对成骨细胞活性是重要刺激,废用时,成骨细胞活性减弱,而破骨细胞活性相对增强,于是发生骨质疏松,卧床较久的病人起尿钙及粪钙均明显增加。
4. 遗传因素遗传因素不仅表现于人的整个身体大小,也应该考虑骨骼的相对大小。人与人之间各部相同,很难确定某个人种或某个年龄的成长值。一般说来骨质疏松多见于白种人,其次为黄种人,黑种人较少。骨量也部分的受遗传因素的影响。
5.其它,酗酒、嗜烟、过多咖啡和咖啡因的摄入均是本病发生的危险因素。饮酒可以减少钙摄入,还可以增多尿钙排泄;酒精中毒则易并发肝硬化,影响25(OH)D在肝脏的生成,从而影响钙的吸收;酒精也直接作用于成骨细胞,抑制骨的形成。咖啡因摄入过多可使尿钙和内源性粪钙丢失,吸烟可使骨量丢失,但机制尚不明。
[临床表现]
(1)年龄在70-75岁以上,男女的比例是1∶2。
(2)腰背疼痛为主占70%-80%,疼痛由脊柱向两侧扩散,久坐久立疼痛加重,仰卧或坐位疼痛减轻,新鲜胸腰压缩性骨折,亦可产生急性疼痛,在相应部位脊柱棘突有强烈压缩痛,一般2-3周后可逐渐减轻,产生慢性腰痛。
(3)身高缩短和驼背是老年骨质疏松症的重要临床表现。正常人每人24节椎体,每个椎体高度约2cm左右,老年性骨质疏松症每个椎体缩短2mm,身长平均缩短3-6cm。
(4)骨折是SOP的最常见和最严重的并发症。根据徐苓的调查结果,北京50岁以上女性腰椎骨折患病率为15.0%,80岁以上为36.6%。BMD每减少Is,脊椎骨折发生率增加1.5-2倍。髋部骨折随年龄增加发症率明显增高。髋、腕及椎体骨折一生中的危险的白人妇女为40%,白人男性为13%,这三种骨折在65岁以上妇女占领6%。
诊断与鉴别诊断
骨质疏松性骨折女性多见,也可见于男性。多见于60岁以上老年人。仅为轻微外伤或没有明显外伤史,甚至在日常活动中也可发生。
(一)临床表现:
可出现上述临床表现。
(二)影像学检查
X线片可确定骨折的部位、类型、移位方向和程度,对骨折诊断和治疗具有重要价值。X线片除骨折的特殊表现外,还有骨质疏松的表现,如骨小梁稀疏、骨密度降低、骨皮质变薄、骨髓腔扩大。一般要求拍摄正、侧位X线片,必要时可加拍特殊位置。拍片时应包括损伤部位的上下临近关节,髋部骨折应包括双侧髋关节,脊柱骨折应包括尽可能多的节段,以免漏诊。要合理应用CT和MRI检查,CT三维成像技术能清晰显示关节内或关节周围骨折,MRI对于鉴别新鲜和陈旧性骨质疏松性椎体骨折具有重要意义。
(三)骨密度检查
拟诊为骨质疏松性骨折的患者有条件可行骨密度检查。双能X线吸收法(DXA)是目前国际公认的骨密度检查方法,参照WHO推荐的诊断标准,基于DXA测定:骨密度值低于同性别、同种族健康成人的骨峰值不足1个标准差属正常(T≥-1.0SD);降低1~2.5个标准差之间为骨量低下(骨量减少,-2.5SD)
(四)实验室检查
1.根据需要可选择检测血、尿常规,肝、肾功能,血糖、钙、磷、碱性磷酸酶、性激素、25(OH)D和甲状旁腺激素等。?
2.根据病情的监测、药物选择、疗效观察和鉴别诊断需要,有条件的单位可分别选择下列骨代谢和骨转换指标(包括骨形成和骨吸收指标)。这类指标有助于进行骨转换分型,评估骨丢失速率、老年妇女骨折风险及病情进展,选择干预措施。临床常用的检测指标有血清钙、磷、25羟维生素D3以及1,25双羟维生素D。骨形成指标包括血清碱性磷酸酶、骨钙素、骨源性碱性磷酸酶、I型前胶原C端肽和N端肽。骨吸收指标包括空腹2h的尿钙/肌酐比值、或血浆抗酒石酸酸性磷酸酶及I型胶原C端肽、尿吡啶啉和脱氧吡啶啉、尿I型胶原C端肽和N端肽等。低骨密度而高骨转换率提示骨折风险明显增加。?
3.联合检测与评估优于单一骨密度或骨生化指标检测。
(五)鉴别诊断
注意与骨肿瘤、骨转移瘤、多发性骨髓瘤、继发性骨质疏松症以及其他骨病导致的骨折进行鉴别。
(六)危险因素
1.主要危险因素:低骨密度、脆性骨折史、高龄>65岁、骨折家族病史。
2.次要危险因素:跌倒、抽烟、酗酒、低体重指数(K/㎡);性腺机能减退、早期绝经(<45岁);药物使用史(激素、肝素等);类风湿性关节炎、甲亢、甲旁亢患者;长期营养不良。
治疗原则
治疗原则:复位、固定、功能锻炼和抗骨质疏松治疗是治疗骨质疏松性骨折的基本原则,理想的治疗是上述四者地有机结合。在不加重局部血运障碍的前提下将骨折复位,在骨折牢固固定的前提下尽可能不妨碍肢体活动,早期进行功能锻炼,使骨折愈合和功能恢复达到比较理想的结果。同时配合使用抗骨质疏松药物,以避免骨质疏松加重或发生再骨折。
骨质疏松性骨折可以采用非手术治疗或手术治疗,具体方法应根据骨折部位、损伤程度和患者全身状况而定。对老年骨质疏松性骨折患者必须正确、全面地评估其全身与局部状况,权衡手术与非手术治疗的利弊,做出合理选择。老年人骨质疏松性骨折的整复和固定应以方法简便、安全有效为原则,以尽早恢复伤前生活质量为目的,应尽量选择创伤小、对关节功能影响少的方法,不应强求骨折的解剖复位,而应着重于功能恢复和组织修复。如需要采用内固定装置,应尽可能使用应力遮挡较少的器械,以减少骨量的进一步丢失。对老年骨质疏松性骨折患者除防治骨折引起的局部并发症外,还应积极防治下肢深静脉血栓(DVT)、脂肪栓塞综合症、坠积性肺炎、泌尿系感染和褥疮等并发症,降低病死率及致残率。
在外科治疗的同时,采取措施积极治疗骨质疏松症,改善骨量和骨质量,避免再次骨折的发生是非常必要的。这些措施包括:
(一)基础措施
1调整生活方式
(1)富含维生素D、钙、低盐和适量蛋白质的均衡膳食。
(2)适当户外活动,有助于骨健康的体育锻炼和康复治疗。
(3)避免嗜烟、酗酒和慎用影响骨代谢的药物。
(4)采取防止跌倒的各种措施。
2基本骨营养补充剂
(1)钙剂:钙摄入可减缓骨的丢失,改善骨矿化。用于治疗骨质疏松症时,应与其他药物联合使用。钙的吸收主要在肠道,故钙剂补充以口服效佳。适量补钙,每日钙需要量为800-1200mg,最好分次补充。钙剂选择要考虑其安全性和有效性,避免过量摄入,导致发生肾结石或心血管疾病。
(2)维生素D:维生素D缺乏可导致继发性甲状旁腺功能亢进,骨吸收加剧,从而引起或加重骨质疏松。摄入适量维生素D有利于钙在胃肠道的吸收,促进骨形成,增强肌肉力量和平衡能力。成年人推荐剂量为2OOIU(5μg)/d,老年人因缺乏日照及伴有不同程度的摄入和吸收障碍,推荐剂量为40O~800IU(10~20μg?)/d。临床应用时应注意个体差异和安全性,定期监测血钙、尿钙或血清25(OH)D水平。在骨质疏松性骨折的治疗中,建议补充适量活性维生素D3。
(二)药物治疗
骨质疏松性骨折源于骨质疏松症,因此,采用有效药物治疗骨质疏松症是治疗骨质疏松性骨折的重要前提。药物治疗可以抑制快速骨丢失,促进骨愈合,减少再骨折的发生率。
1.抑制骨吸收药物
(1)双膦酸盐类
双膦酸盐能抑制破骨细胞介导的骨吸收作用,?有较强的抑制骨吸收及增加骨量的作用。阿仑膦酸盐可提高腰椎和髋部骨密度,降低椎体及髋部等部位骨折发生的危险。目前阿仑膦酸钠有口服70mg片/周和/或10mg片/天。应在当日首次就餐前30分钟一杯清水送服。为减低药物对胃与食管的刺激,患者服药后应保持立位或直坐至少30?分钟。不良反应主要是胃肠道反应,如恶心、呕吐、腹痛、腹泻等。
(2)降钙素类
降钙素能抑制破骨细胞的生物活性和减少破骨细胞的数量,有效抑制骨吸收。降钙素具有较好的中枢镇痛作用?,可作为高转换型骨质疏松症患者腰背痛(特别是椎体急性骨折时)的首选治疗药物。常规剂量对骨质疏松性骨折的修复与重建无不良影响。长期使用可导致降钙素受体减少,但此种情况多见于高钙血症患者,停用降钙素可以复原。目前应用于临床的降钙素类制剂有两种:鲑鱼降钙素和鳗鱼降钙素类似物。一般情况下,应用剂量为鲑鱼降钙素皮下或肌肉注射50IU/天,鼻喷剂200IU/天;鳗鱼降钙素20IU/周,肌肉注射。应用降钙素后,少数患者可有面部潮红、恶心等不良反应,其中多数患者症状可在数小时内自行缓解。有明显药物过敏史的患者应慎用。
(3)雌激素类
雌激素治疗骨质疏松的作用机理包括对钙调激素的影响、对破骨细胞刺激因子的抑制及对骨组织的作用。此类药物只能用于女性患者,是防治绝经后骨质疏松的有效措施。基于对激素补充治疗利与弊的全面评估,建议激素补充治疗遵循以下原则:①?适应证:有绝经期症状(潮热、出汗等)和(或)骨质疏松症和(或)骨质疏松危险因素的妇女,尤其提倡绝经早期开始使用,收益更大且风险更小。②禁忌证:雌激素依赖性肿瘤(乳腺癌、子宫内膜癌)、血栓性疾病、不明原因阴道出血及活动性肝病和结缔组织病为绝对禁忌证。子宫肌瘤、子宫内膜异位症、有乳腺癌家族史、胆囊疾病和垂体催乳素瘤者慎用。③有子宫者应用雌激素时应配合适当剂量的孕激素制剂,以对抗雌激素对子宫内膜的刺激,已行子宫切除的妇女应只用雌激素,不加孕激素。④激素治疗的方案、剂量、制剂选择及治疗期限等应根据患者情况个体化。⑤应用最低有效剂量。⑥?坚持定期随访和安全性监测(尤其是乳腺和子宫)。⑦是否继续用药应根据每位妇女的特点每年进行利弊评估。建议在专业医师指导下,有目的有监测地选用雌激素。
(4)选择性雌激素受体调节剂(SERMs)
SERMs对骨的作用在于针对雌激素受体发挥类似雌激素样作用,有效地抑制破骨细胞的活性,在骨质疏松防治应用中不增加乳腺癌的发生率。该药只用于女性患者,在提高骨密度、降低骨质疏松性骨折发生率方面有良好疗效。少数患者服药期间会出现潮热和下肢痉挛症状,潮热症状严重的围绝经期妇女暂不宜使用,有静脉栓塞病史及血栓倾向者(如长期卧床、久坐)禁用。
2.促进骨形成药物
活性维生素D3、PTH1-34、生长激素、同化性类固醇等均被认为具有促进骨形成、增加成骨细胞分泌胶原、促进基质形成及基质矿化等作用。
3.其他类药物
如果具有循证医学证据的支持,表明能够改善绝经相关症状、增加骨矿密度、减少骨丢失、降低脆性骨折发生率的中药及富含植物雌激素的草药制剂可以适当应用。
近年发现他汀类制剂及雷奈酸锶在抗骨吸收的同时也有促进成骨的作用。
(三)围手术期用药建议
1.骨质疏松性骨折的早期,由于破骨细胞活跃,骨吸收增强,卧床和制动会导致骨量进一步丢失,因此宜选用抑制骨吸收药物。SERMs可增加卧床病人下肢静脉血栓的风险,骨折后卧床病人慎用。对已能坐起或能正常下床活动的患者可以应用双膦酸盐制剂。循证医学研究表明新型双膦酸盐(阿仑膦酸钠、利塞膦酸钠)具有减少骨质疏松性脊柱和髋部骨折的显著疗效。
2.骨质疏松性患者骨折早期应用降钙素既可以止痛,又能改善或防止急性骨丢失。因此,以缓解骨痛为目的的骨质疏松性骨折治疗应选择降钙素。降钙素能够改善骨质量,提高骨的生物力学性能,对降低骨质疏松性骨折发生率有明显作用。治疗早期可短期联合应用非甾体类药物,以确保止痛效果,提高患者顺应性。
3.在骨折的恢复期和功能康复期,活性维生素D3不仅能增加骨量,降低再骨折的风险,而且有助于增强肌力、提高神经肌肉协调性,防止跌倒倾向。建议老年骨质疏松性骨折患者补充活性维生素D3,骨量显著下降且有明显骨痛或骨关节炎的老人,降钙素和双膦酸盐均有效果。
4.必须注意用药前后血钙或尿钙的变化。原则上应用活性维生素D3的同时要有意识地提高饮食中的钙含量。常见骨折部位、特点及治疗
骨质疏松性骨折常见于脊柱、髋部、桡骨远端和肱骨近端。
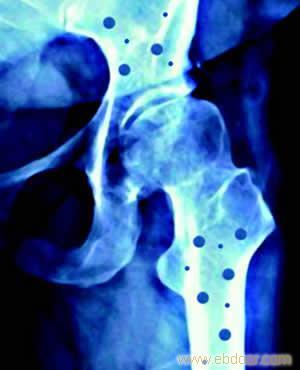
(一)脊柱骨折
脊柱是骨质疏松性骨折中最为常见的部位,其中约85%有疼痛症状,其余15%可以无症状。一般情况下,骨质疏松性脊柱骨折往往外伤较轻,或无明显外伤史,因此容易漏诊或误诊为腰背肌劳损。由于胸腰段脊柱特殊的解剖结构和活动度较大的特点,同时又是脊柱应力集中的部位,因此胸腰段脊柱的骨质疏松性骨折约占整个脊柱骨折的90%。
骨质疏松性脊柱骨折的诊断主要依据患者的年龄、病史、和影像学检查来确立。其中外伤后胸背部疼痛、身高降低、脊柱后凸、X线平片显示椎体骨折是诊断的主要依据。骨密度测定通常采用双能X线法,可以确定骨质疏松的程度。CT扫描可以确定骨折的类型以及椎体破坏的程度,而MRI检查可以确定骨折是否新鲜骨折以及神经压迫的状况。
骨质疏松性脊柱骨折主要为椎体爆裂骨折和压缩骨折。
对于爆裂骨折同时伴有神经压迫症状者,可以手术进行神经减压、骨折复位、内固定以及融合,同时可采用防止内固定松动等的措施。
对于压缩骨折,有手术和非手术两种治疗方法,应根据具体情况合理选择。如果椎体压缩程度较小、椎体高度丢失小于1/3、疼痛不剧烈者,可以采取非手术治疗,主要措施为卧床休息4-6周,然后支具外固定3月。对于压缩程度明显、椎体高度丢失大于1/3、或为多节段骨折、疼痛明显者,可以考虑微创手术治疗。
经皮椎体成形术和后凸成形术是目前建议采取的微创手术治疗手段,其适应症为疼痛性、椎体后壁没有破坏的椎体压缩性骨折,可达到减轻疼痛、稳定脊椎、恢复脊柱生理曲度和早期活动的目的。椎体成形术和后凸成形术,应在X线密切监视下进行,操作医生必须经过适当的培训,手术技术注意规范化,注意避免骨水泥渗漏等主要并发症的发生。对于多椎体压缩骨折,需根据临床具体情况选择治疗节段。
(二)髋部骨折
髋部骨质疏松性骨折包括股骨颈骨折和股骨转子间骨折,其特点是死亡率高、股骨头坏死率高、骨折不愈合率高、致畸致残率高、康复缓慢。
根据患者具体情况可以对骨折采取非手术或手术治疗。如果患者骨折移位不明显或为嵌插骨折、同时一般情况较差而无法耐受手术,可以采用非手术治疗。非手术治疗包括卧床、牵引(骨牵引或皮牵引)、抗感染、营养支持等治疗。在非手术治疗期间,要严密观察病情变化,及时调整牵引重量,采取综合措施防治呼吸系统、泌尿系统感染和褥疮等并发症。
手术治疗措施包括外固定、内固定(如DHS、PFN等)、人工关节置换(人工股骨头置换、人工全髋关节置换)等。对股骨颈骨折来说,GardenⅠ、Ⅱ型骨折多采用经皮多枚空心加压螺钉内固定,GardenⅢ、Ⅳ型骨折愈合率低,股骨头坏死率高,内固定治疗效果不确定,可考虑人工股骨头置换或人工全髋关节置换。至于是选择人工股骨头置换还是人工全髋关节置换,主要根据患者的年龄、全身状况、预期寿命、髋臼有无破坏而定。若患者年龄较大、全身情况较差、预期寿命不长、髋臼基本完整,则主张行人工股骨头置换,可节约手术时间,减少出血,且高龄患者术后活动较少,基本能满足其日常生活的要求。若情况相反,则可行人工全髋关节置换。
对股骨转子间骨折而言,如患者系多发伤或全身情况较差,不能承受较大手术,可在局麻下进行闭合复位,外固定架固定,固定后患者可早期进行功能锻炼。内固定包括髓外固定和髓内固定,髓外固定系统包括动力髋螺钉(DHS)、动力髁螺钉(DCS),髓内固定系统包括Gamma钉、股骨近端髓内钉(PFN)、股骨重建钉等。可根据骨折的稳定情况选择髓外或髓内固定,如属稳定型骨折多考虑髓外固定,反之则多采用髓内固定,必要时可用骨水泥加固。
不推荐将人工股骨头置换或人工髋关节置换术作为股骨转子间骨折治疗的首选方案,除非骨折同时伴有原先髋关节疾病或陈旧性骨折,有施行关节置换术的指征,才考虑人工股骨头置换术或人工全髋关节置换术。如选用此方案应密切关注手术风险和预后。
(三)桡骨远端骨折
骨质疏松性桡骨远端骨折多为粉碎性骨折,且容易累及关节面,骨折愈合后易残留畸形和疼痛,常造成腕关节和手指功能障碍。
治疗多采用手法闭合复位,石膏或小夹板外固定。但对累及关节面的桡骨远端粉碎性骨折,以及不稳定的桡骨远端骨折倾向于采用手术治疗。可根据骨折的具体情况选用切开复位钢板内固定,或有限切开复位、经皮克氏针撬拨内固定,以及闭合复位、单臂外固定架固定等术式。如果桡骨远端关节面明显塌陷,可行有限切开,关节面撬拨复位后用自体骨植骨或注入骨水泥填充关节软骨下缺损,再辅以外固定支架固定。腕关节镜技术目前也已应用到关节面骨折的复位及骨折后关节内紊乱征的治疗。
无论何种治疗方式,对老年人应强调患肘、肩的功能锻炼,以免术后发生肩手综合征。
(四)肱骨近端骨折
无移位的肱骨近端骨折占85%,可以采取保守治疗,只有15%有移位的肱骨近端骨折经手法复位不满意后才考虑手术治疗。保守治疗主要行颈腕吊带悬吊或贴胸位绷带固定,3周后行功能锻炼。若采取手术治疗,根据患者具体情况可采用闭合复位+撬拨+经皮钢针固定、切开复位内固定或人工关节置换等手术。切开复位内固定可采用肱骨近端解剖型钢板,LCP利用钢板螺钉的成角稳定性固定,使钢板与螺钉锁定成一整体,松动概率小,钢板无须紧贴骨质,对周围软组织干扰少,尤其适合骨质疏松性骨折的治疗。克氏针、螺钉、张力带钢丝操作简便,对组织损伤小,肩关节功能恢复快,在保证固定牢靠的前提下可以用来固定肱骨大结节,但严重的粉碎性骨折不适用。对高龄肱骨近端粉碎骨折患者,可以考虑一期行人工肩关节置换术。近年随着微创技术的发展,闭合复位经皮锁钉内固定也开始用于治疗肱骨近端骨折。术后肩关节应早期功能锻炼,有利于恢复关节功能,减少肩关节粘连、僵硬等并发症的发生。预防
(一)哪些人员应该接受预防治疗
1.WHO10年骨折风险模型评估:10年髋部骨折可能性大于3%,或10年骨质疏松性相关骨折的可能性>20%,同时-2.5SD50岁的男性
2.T≤-2.5SD者
3.骨质疏松性骨折(髋部、脊柱)患者
4.继发性骨质疏松症同时伴有骨折高危因素者
5.有骨折史并伴有低骨密度(-2.5SD)
(二)哪些人员需要进行风险评估
1.>65岁的女性、>70岁的男性,需要进行骨密度检测
2.绝经后的妇女、50~70岁的男性,依据临床危险因素程度每两年进行一次骨密度检测
3.经期过渡期伴有危险因素者(如低体重、脆性骨折史、服用某些药物史)
4.>50岁的成人且有骨折史者
5.继发性骨质疏松症患者(如类风湿性关节炎、服用激素史、低骨量)
6.接受骨质疏松症治疗或正在观察疗效者
7.显示骨丢失而需接受治疗者
8.经期后妇女如停止雌激素治疗者
(三)患者的自我管理
1.坚持预防
2.戒烟限酒
3.减肥
4.增加肌力运动
5.预防跌倒
 爱华网
爱华网



